- Artículo
- Fuente: Campus Sanofi
- 13 feb 2023
Eczema vs. Dermatitis Atópica
.jpg)
Introducción
El término eczema no ha de ser considerado como una enfermedad, sino como un síndrome. El motivo es la multiplicidad de sus causas. Así lo consideró Sézary y su afirmación «La multiciplicité des causes de l’eczéma nous oblige à le considérer non comme une maladie mais comme un syndrome» es, tras medio siglo, de la más estricta actualidad1.
Definición del término Eczema
Vinculado desde hace siglos al lenguaje popular, el término «eccema/eczema», que deriva de un verbo griego que quiere decir «empezar a hervir», no ha estado definido de una forma única por las distintas escuelas dermatológicas a lo largo de los últimos años. Esta falta de unanimidad ha hecho que algunos autores promovieran su abolición del léxico de la dermatología, para sustituirlo por el término «dermatitis».
Creemos que el término «eczema» ha de ser mantenido en su estado actual, puesto que se refiere y tiene una significación anatomoclínica precisa. Las lesiones eczematosas se traducen en una serie de lesiones objetivables y definidas que se suceden temporalmente. Clínicamente, la vesiculación se precede de eritema, a veces incluso de edema. Las vesículas una vez formadas se rompen y exudan, dejando pequeñas erosiones que evolucionan a costras. Más tarde se sigue de descamación y a veces de liquenificación. La erupción se caracteriza por la producción ininterrumpida de vesículas que aparecen de una forma irregular, unas tras las otras, evolucionando cada una independientemente. Ello da lugar a la observación simultánea de distintas lesiones elementales en el mismo paciente. Las lesiones se pueden distribuir de una forma difusa o bien agrupadas formando placas de bordes irregulares y/o bien definidos, dependiendo del tipo de eczema y del agente etiológico responsable. La dermatosis es pruriginosa, especialmente en presencia de eritema, vesículas y escoriación, induciendo al rascado intenso. La evolución generalmente cursa a brotes y tiende a ser recidivante.
Histológicamente, según la visión inicial de Sézary1, el eczema es una «lesión inflamatoria de la piel, que inicia en la epidermis y que se caracteriza por edema y vesiculación y accesoriamente por acantosis y paraqueratosis, que se añaden a lesiones inflamatorias de la dermis». Esta definición es la resultante morfológica común a diferentes mecanismos fisiopatológicos y será descrita en profundidad a lo largo de este capítulo.
Esta definición de eczema permite comprender igualmente la evolución actual del léxico dermatológico. Se habla de eczema de contacto alérgico, pues esta afectación en estado puro manifiesta todas las características anatomoclínicas del eczema. Por otro lado, actualmente se prefiere el término dermatitis atópica al de eczema atópico para referirse al eczema constitucional, puesto que esta enfermedad se manifiesta junto con lesiones distintas a las del propio eczema que son importantes, tales como la xerosis o las reacciones vasomotoras aberrantes.
Contenido relacionado
eBook: Eczema - Dermatitis, Manual diagnóstico y terapéutico
Dermatitis, definición y significado
Los términos eczema y dermatitis tienden a usarse indistintamente, pero ¿se refieren a lo mismo? ¿Son sinónimos? ¿Pueden ser empleados de forma indistinta?
«Dermatitis» literalmente significa «inflamación de la piel», pero a menudo se usa en lugar del término «eczema» cuando hay una causa externa, como alergia de contacto o exposición a irritantes que provocan alteraciones epidérmicas, independientemente de si el patrón clínico-histológico es eczematoso o no. Los términos eczema y dermatitis se usan para el mismo patrón de inflamación en la piel, pero el patrón clínico, la investigación y las perspectivas de recuperación son diferentes. Así pues, creemos que no son términos que puedan ser empleados como sinónimos. Cada término tiene su lugar en el léxico dermatológico. No existe consenso entre los expertos en la definición de dermatitis, eczema y sus subcategorías relacionadas. En este sentido se pronuncia el trabajo de Smith, et al.2. Estos autores sostienen que la «dermatitis» no cuenta con recursos sanitarios suficientes en comparación con otras enfermedades crónicas de la piel, precisamente por esta falta de definición. En su trabajo se marcaron como objetivo investigar cómo los dermatólogos definen el término «dermatitis» y determinar si existe un consenso sobre la definición de este término y otros términos relacionados. Para ello se realizó una encuesta de siete preguntas a dermatólogos en todo el país. Las preguntas formuladas se incluyen en la tabla 1. De los encuestados (n = 122), la mitad consideró que «dermatitis» es cualquier inflamación de la piel. Casi la mitad (47,5%) usaba el término indistintamente con «eczema». Prácticamente todos (> 96%) respaldaban la subcategoría «atópico» bajo los términos «dermatitis» y «eczema», pero las subcategorías de «contacto», «hipersensibilidad a medicamentos» y «profesional» estaban más ampliamente respaldadas bajo el término «dermatitis» que bajo el término «eczema». Más de la mitad (55,7%) personalmente consideraba que «dermatitis» tiene un significado amplio, y aún más (62.3%) creían que los dermatólogos en su conjunto lo definen en términos generales. De acuerdo con lo descrito existiría una falta de consenso entre los expertos en la definición de «dermatitis» y «eczema».
Tabla 1. Afirmaciones formuladas para establecer la existencia o no de consenso en la definición y empleo del término «dermatitis» incluidas en el trabajo de Smith y Nedorost (2010) y distribuidas entre dermatólogos de los EE.UU.
|
La dermatitis es cualquier inflamación de la piel |
|
Yo uso el término «dermatitis» como intercambiable con el término «eczema» Personalmente considero que el término «dermatitis» tiene un significado «amplio» /«específico» |
|
Creo que la mayoría de los dermatólogos consideran que el término «dermatitis» tiene un significado «amplio» o «específico» |
|
El término «eczema» abarca los siguientes términos: dermatitis atópica, dermatitis de contacto, hipersensibilidad a medicamentos y dermatitis ocupacional |
|
El término «dermatitis» abarca los siguientes términos: atópico, contacto, hipersensibilidad a medicamentos y profesional |
|
Considero la dermatitis de contacto como mi especialidad o como una de mis especialidades |
Adaptada de Smith, et al., 20102
El término «dermatitis» podría ser considerado en un sentido estricto y limitado, en cuyo caso sería equiparable al término «eczema». No obstante, si el término «dermatitis» se considera en un sentido amplio podría incluir cualquier «dermatitis de interfase», por ejemplo, el liquen plano.
En el mundo anglosajón se emplea habitualmente el término «dermatitis» para cualquier inflamación de la piel inducida por un agente ambiental o del entorno. Se refiere a una inflamación de la piel que comúnmente representa una respuesta alérgica frente una variedad de agentes que incluyen agentes químicos (moléculas de bajo peso molecular), proteínas, bacterias y hongos.
Cuando consideramos la «dermatitis de contacto» nos referimos habitualmente a una reacción inflamatoria cutánea resultado de la exposición a irritantes (dermatitis de contacto irritativa) o a alérgenos (dermatitis de contacto alérgica). En la mayoría de los pacientes la dermatitis de contacto alérgica y la irritativa pueden ser clínicamente indistinguibles, especialmente si se manifiestan como un eczema. Incluso histopatológicamente no se aprecian marcadores diferenciales. Sin embargo, el mecanismo fisiopatogénico es distinto si se trata de una irritación o bien de un mecanismo alérgico más sofisticado de hipersensibilidad retardada3. Al margen de estas consideraciones, los alérgenos de contacto pueden inducir diferentes tipos de enfermedades cutáneas (Tabla 2) de carácter eczematoso y no eczematoso. En el concepto «dermatitis» se incluirían también aquellas otras entidades cutáneas no eczematosas provocadas por un agente ambiental. Estas entidades clínicas podrían clasificarse en ciertas circunstancias también como «dermatitis de contacto», dado el origen ambiental del agente causal
Tabla 2. Patrones clínicos que pueden ser inducidos por alérgenos de contacto
|
Eczema |
|
Erosiones |
|
Ulceraciones |
|
Urticaria |
|
Eritema multiforme |
|
Púrpura |
|
Erupciones liquenoides |
|
Exantemas |
|
Eritrodermia |
|
Granuloma alérgico de contacto |
|
Linfocitoma |
|
Reacción sarcoidea |
|
Necrólisis tóxica epidérmica |
|
Dermatitis de contacto pigmentada |
|
Leucoderma de contacto |
|
Lesiones nodulares |
La atopia, sin embargo, se considera inicialmente un estado de hipersensibilidad frente sustancias ambientales que pueden dar lugar a distintas enfermedades (eczema, asma o rinoconjuntivitis) y en la mayoría de los casos a una afectación sindrómica variada (respiratoria, gastrointestinal o cutánea)4. Existen múltiples términos para describir la inflamación crónica que sufre la piel con eczema atópico, entre otros, dermatitis atópica, dermatitis endógena, eczema endógeno o «neurodermatitis» (en tres países de habla alemana)5. Un grupo europeo que reviso la nomenclatura en 2001 acuñó el término «eczema atópico/ síndrome dermatitis»6. Si bien existe controversia en relación con el empleo del término de eczema atópico vs. dermatitis atópica, puede servir de referencia la decisión tomada en la redacción de las más actuales guías de manejo terapéutico. Estas guías se titulan «EDF - Guidelines for treatment of Atopic Eczema (Atopic Dermatitis)», dando opción a emplear ambos términos en la actualidad7 .
Aspectos clínicos frecuentes del síndrome cutáneo denominado eczema
De acuerdo con el curso clínico vamos a describir las características del eczema agudo, el eczema crónico, el eczema liquenificado y el eczema sobreinfectado8.
Eczema agudo
El eczema agudo es una dermatosis de aparición habitualmente súbita. Se caracteriza por placas eritematosas, infiltradas y edematosas con bordes bien delimitados y habitualmente pruriginosas.
Por encima de este eritema, más o menos indurado, se desarrollan un número variable de lesiones elementales características del eczema. Se trata de vesículas claras del tamaño de la cabeza de una cerilla, desde menos de un milímetro hasta unos 5 milímetros. Las vesículas suelen mantenerse aisladas unas de las otras o bien confluyen formando pequeñas ampollas (eczema vesículo-ampollar). Ocasionalmente, el eczema se caracteriza por la presencia de ampollas voluminosas y traslúcidas (eczema ampollar). Se acompaña frecuentemente de un edema muy importante, especialmente, por ejemplo, en los párpados o en el escroto (Fig. 1). Las características descritas no se observan en todas las ocasiones. Algunos eczemas agudos son más discretos, caracterizándose por prurito, eritema y una discreta infiltración papulosa. Las vesículas pueden ser muy limitadas y se precisa una búsqueda minuciosa de estas empleando la lupa, especialmente en el borde de la lesión.
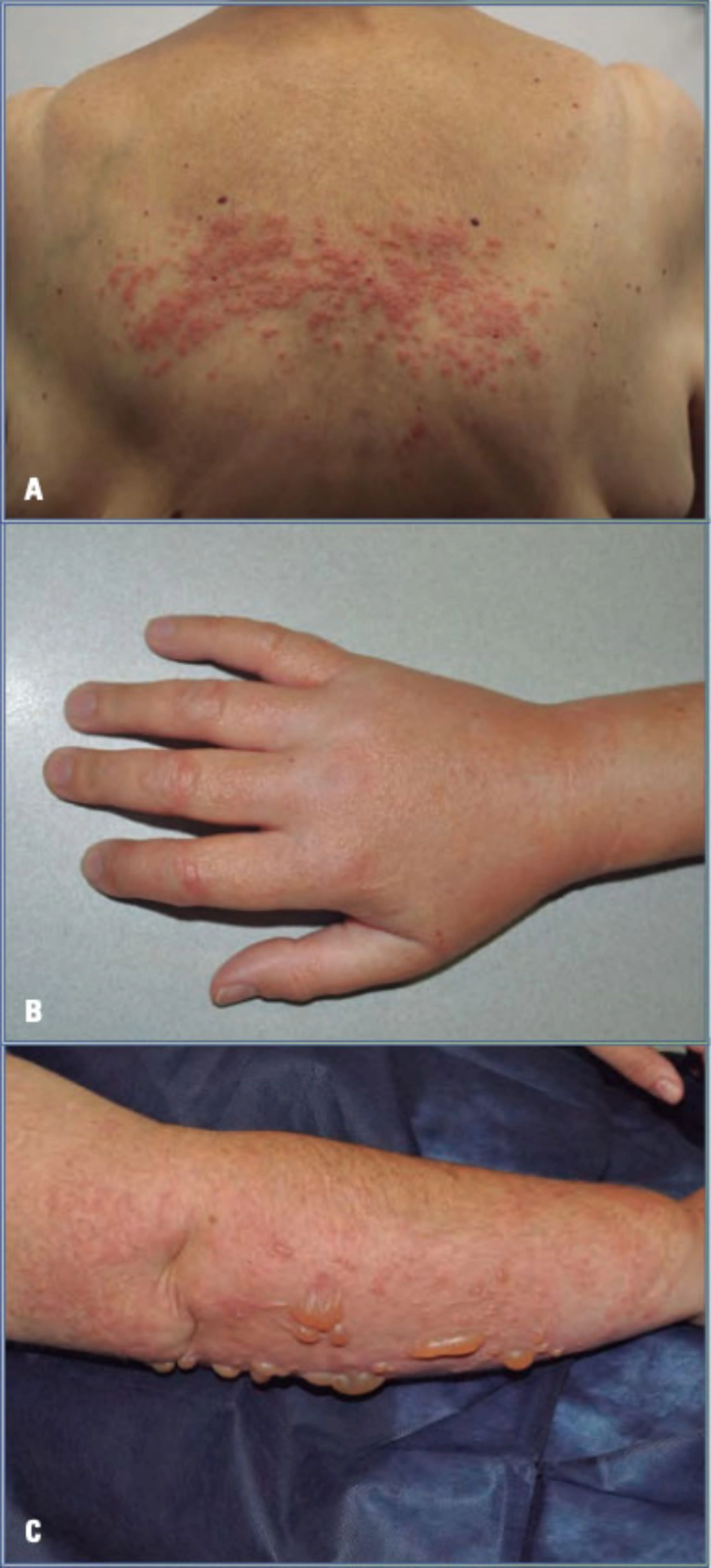
Figura 1. Eczema agudo. A: placa constituida por pápulas infiltradas pruriginosas que confluyen formando pequeñas placas secundarias al contacto con una hiedra correspondiente a una fototoxia. B: erupción aguda sobre base eritematosa, las vesículas pruriginosas tienen un contenido seroso transparente y se han desarrollado simultáneamente cuatro días después de haber pintado la casa y haber empleado sustancias irritantes. C: erupción aguda sobre base eritematosa de ampollas desarrollado en la zona de la piel expuesta al sol en la que previamente se había aplicado sobre la piel etofenamato, fotoalergia.
A veces, el eczema vesiculoso o vesículo-ampollar puede evolucionar hacia la descamación progresiva sin exudación. En otras ocasiones, las vesículas se rompen y muestran una exudación serosa más o menos abundante, hablamos entonces de eczema exudativo. El líquido del exudado es transparente o discretamente amarillento. Observándolo atentamente se percibe que el eczema esta cubierto de pequeñísimas ulceraciones puntiformes, que reciben el nombre de «puis eczématiques de Devergie». Es a través de estos pozuelos por donde se desprende de forma incesante la serosidad. Las erosiones confluyen a veces en amplias zonas denudadas de la piel.
El término de eczema subagudo es artificial y se refiere a la evolución que un eczema agudo hace hacia un secado progresivo. Las placas eritematosas se cubren de pequeñas costras y descamación.
Eczema crónico
El eczema crónico es un eczema seco, formado por placas eritemato-descamativas, mal delimitadas y habitualmente pruriginosas. La descamación suele ser fina, furfurácea en unos casos y más intensa con descamación más espesa y de mayor tamaño en otras ocasiones. El eczema suele evidenciar estrías que son secundarias al rascado. La epidermis se rompe y descama de forma continua (Fig. 2).
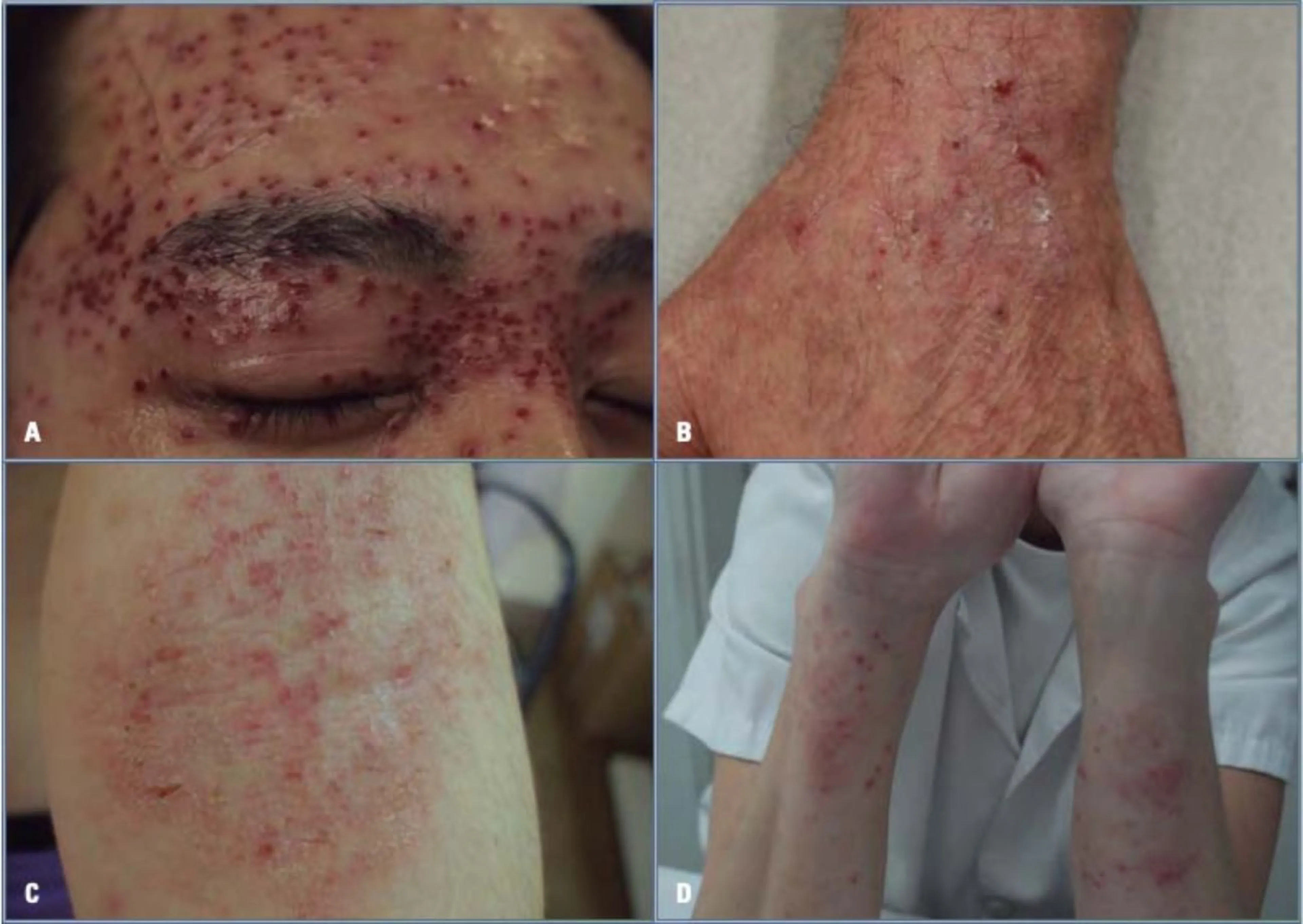
Figura 2. Eczema agudo escoriado. A: vesículas pruriginosas escoriadas de aparición brusca en la cara de un paciente de constitución atópica que entra en diagnóstico diferencial con una primoinfección herpética; se trata de un eczema. B: placa eritematosa y pruriginosa que muestra pápulas escoriadas secundarias al rascado en el dorso de la mano, precedidas de vesículas, la piel engrosada evoluciona descamando. C: placa eritematosa y pruriginosa que muestra vesículas y pápulas escoriadas secundarias al rascado en la fosa antecubital, la piel engrosada evoluciona descamando; su aparición es bilateral y propia de una dermatitis o eczema atópico. D: placas eritematosa y pruriginosa que muestran vesículas y la piel engrosada evoluciona descamando; su aparición es bilateral y secundaria, en las áreas no protegidas por guantes, al contacto con glutaraldehído empleado en el procesos de desinfección de material médico.
Eczema liquenificado
El eczema liquenificado es un eczema de muy larga duración. Puesto que se caracteriza por un picor constante y muy intenso el rascado suele ser continuo e incesante. El cuadro clínico resultante se caracteriza por placas bastante bien circunscritas, de coloración rosada o rojo intenso, incluso ligeramente violáceo. El tegumento esta engrosado e infiltrado entrecruzado por una rejilla de estrías blancas. Frecuentemente se fisura, especialmente en los pulpejos de las manos, periunguealmente o en palmas y plantas de los pies. En esta circunstancia el dolor se añade al prurito. Sobre este fondo liquenificado, se pueden observar vesículas agrupadas que corresponden a las fases más evolucionadas y más agudas del eczema. Ocasionalmente y secundario al rascado constante se desarrollan nódulos sobre las placas liquenificadas lesiones características de prurigo (Fig. 3).
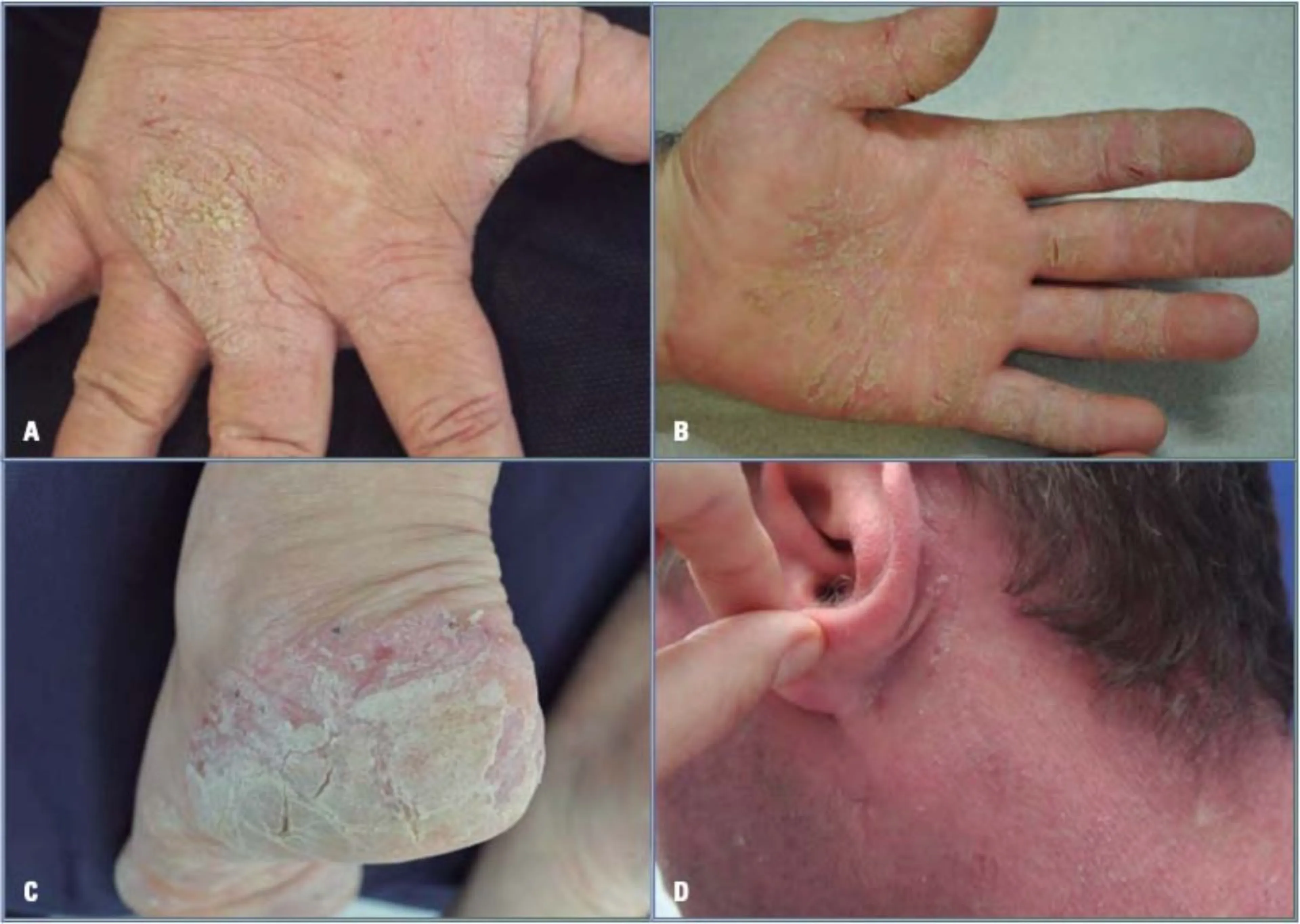
Figura 3. Eczema crónico. A: placa eritematosa muy pruriginosa que ha evolucionado por el rascado crónico a una placa hiperqueratósica engrosada y descamativa; la localización es propia del eczema atópico de los niños. B: desde hace meses, placas eritematosas que muestran una hiperqueratosis fisurada afectando las palmas y la cara anterior de los dedos, es un eczema liquenificado. El prurito se acompaña también con dolor. No hay lesiones similares en otras zonas del cuerpo. El paciente trabaja en la construcción. C: eczema crónico y fisurado sobre una base eritematosa donde previamente se han observado vesículas de contenido seroso, secundariamente aparecen fisuras. D: eczema fisurado retroauricular crónico sobre una piel eritematosa engrosada e infiltrada que se extiende por amplias áreas de la superficie corporal en un paciente con dermatitis atópica.
Eczema sobreinfectado
Cualquier tipo de eczema es susceptible de infectarse. Se habla entonces de eczema impetiginizado. La exudación pierde su carácter seroso, deviene purulento. Las placas de eczema se recubren de costras gruesas y melicéricas, amarillentas.
|
En algunos casos el eczema se acompaña de adenopatías dolorosas del territorio linfático aferente e incluso puede acompañarse de febrícula. La sobreinfección puede enmascarar el eczema subyacente. |
Hispatología del Eczema
Aunque literalmente, «dermatitis» significa inflamación de la piel, el término diagnóstico «dermatitis» se refiere a un grupo de entidades bien definidas que clínicamente muestran las características antes descritas y que histológicamente muestran cambios histopatológicos tanto en la epidermis como en la dermis. Los distintos tipos clínicos de eczema/dermatitis excepcionalmente muestran una histopatología que permite la diferenciación diagnóstica entre los diferentes tipos. El eczema/dermatitis muestra microvesículas espongióticas o macrovesículas en las formas agudas y acantosis con paraqueratosis en las formas crónicas.
En las formas agudas de eczema/dermatitis predominan las vesículas y las ampollas intraepidérmicas. Se observa edema intercelular, espongiosis, así como edema intracelular presente en la epidermis rodeando las vesículas. Si el número de vesículas es grande y el edema intracelular es pronunciado se objetiva una degeneración reticular de la epidermis. Las vesículas y las ampollas se encuentran separadas por septos muy finos constituidos por células epidérmicas edematosas formando ampollas multiloculares. Este componente epidérmico puede verse permeado por un infiltrado inflamatorio característico (exocitosis) de células mononucleares predominantemente linfocitos. Las lesiones más evolucionadas pueden mostrar polimorfonucleares, especialmente en el estrato córneo. Linfocitos, polimorfonucleares neutrófilos y eosinófilos se acumulan en las vesículas espongiótica (exocitosis). Los pozuelos de Devergie, consecutivos a la ruptura de las vesículas espongióticas, se observan como perforaciones de la epidermis. Por debajo de las papilas dérmicas existen orificios intraepidérmicos con restos celulares por donde se cuela la serosidad de la dermis papilar. El estrato córneo puede ser paraqueratósico y contener agregados coagulados de plasma, sustrato de las costras. La dermis superficial muestra dilatación vascular, edema y un infiltrado inflamatorio mononuclear alrededor de los capilares superficiales penetrando en la epidermis (exocitosis).
En las formas crónicas se observa menos espongiosis y vesiculación. El estrato córneo de la epidermis se engruesa, se observa una acantosis que puede ser moderada o bien marcada con elongación de las crestas interpapilares. Se observa también hiperqueratosis con áreas de paraqueratosis. Una leve espongiosis puede estar presente, pero no se observan vesículas. La vacuolación intracelular puede ser el resultado no de edema, sino del acúmulo de glucógeno. El infiltrado inflamatorio generalmente tiene una distribución perivascular de la dermis superficial, siendo el infiltrado y el edema más discreto. La exocitosis puede estar ausente. El número de capilares aumenta y sus paredes pueden observarse engrosadas. Incluso puede verse un incremento del colágeno, manifestándose como fibrosis en la dermis superficial incluyendo las papilas. Las lesiones pueden incluso adoptar un aspecto psoriasiforme, con hiperplasia epidérmica, crestas epidérmicas elongadas y engrosadas, de tamaño variable, acantosis e hiperqueratosis focal (Fig. 4).
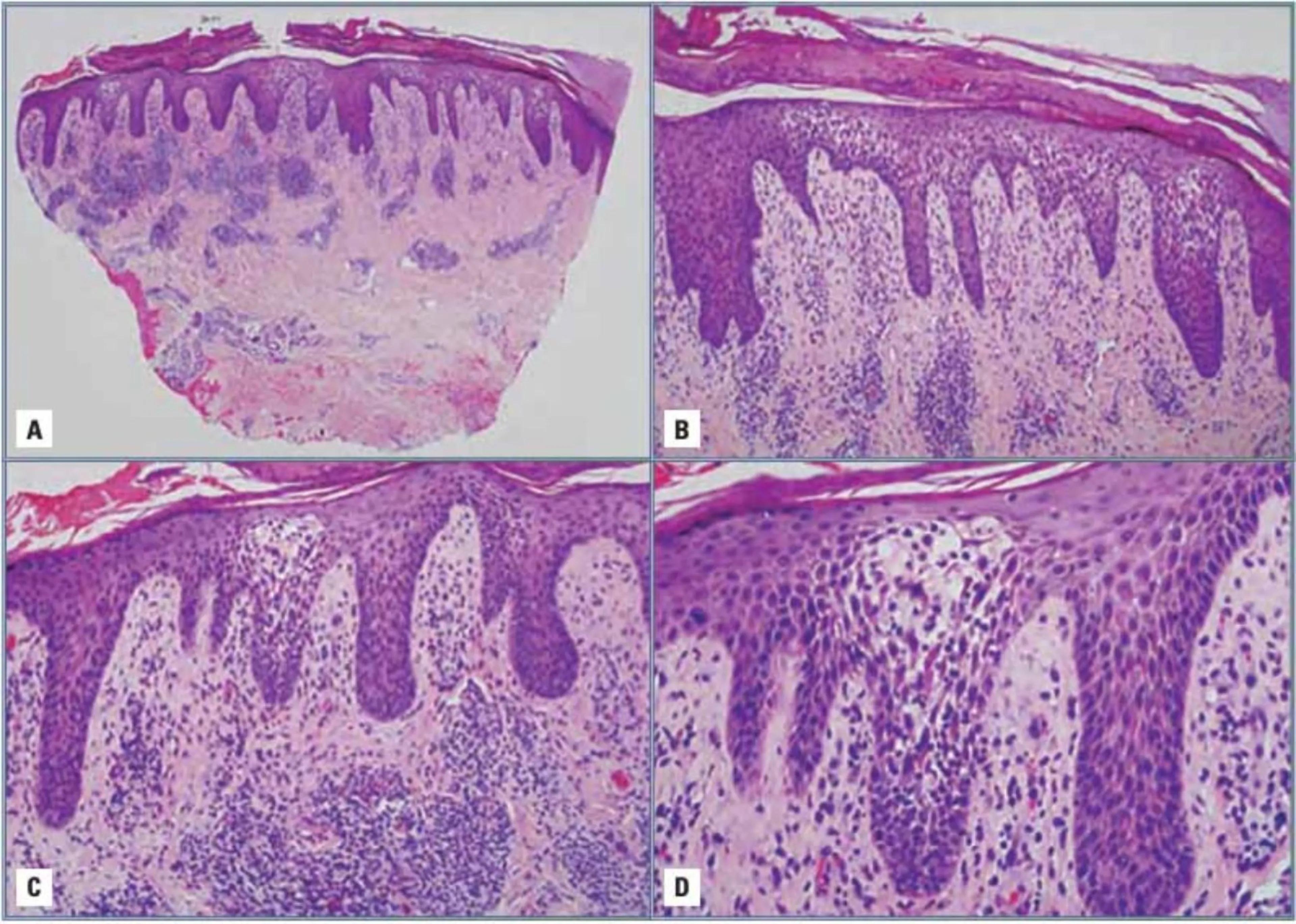
Figura 4. Histopatología del eczema. A: eccema agudo infiltrado inflamatorio linfocitario de dermis superficial y profunda de predominio perivascular y con permeación epidérmica. B: despegamiento queratinocitario intraepidermico propio de la espongiosis, discreta acantosis epidérmica y paraqueratosis. C: se observa edema intercelular, espongiosis así como edema intracelular presente en la epidermis rodeando las vesículas. D: las vesículas y las ampollas se encuentran separadas por septos muy finos constituidos por células epidérmicas edematosas formando ampollas multiloculares. Este componente epidérmico puede verse permeado por un infiltrado inflamatorio característico (exocitosis) de células mononucleares predominantemente linfocitos.
Clasificación del eczema
Clásicamente los eczemas se clasifican en dos grandes categorías: aquellos eczemas desencadenados por factores ajenos al propio individuo (exógenos) y aquellos cuyo origen, en parte debido al desconocimiento, sería inherente al individuo (endógeno). Dados los conocimientos fisiopatogénicos, la clasificación actual que enmarcaría el eczema de contacto como exógeno y al eczema atópico como endógeno está obsoleta y no se ajusta a la realidad.
Ante cualquier reacción eczematosa, el clínico debiera saber identificar aquellos factores ambientales o exógenos implicados. Para comprender la dificultad de la clasificación adecuada de los eczemas es importante conocer los dos tipos más importantes. Estos son el eczema de contacto alérgico y la dermatitis atópica. La tabla 3 incluye una propuesta de clasificación del eczema.
Tabla 3. Clasificación del eczema/dermatitis
|
1. De contacto |
|
1.1. Alérgico Sensibilización alérgica frente a moléculas de bajo peso molecular y proteínas, principalmente por contacto con la piel |
|
1.2. Irritativo* Inducido por irritantes |
|
1.3. Fotocontacto – Fototoxia • Mecanismo tóxico combinado con radiación ultravioleta – Fotoalérgica • Mecanismo de sensibilización alérgica tras exposición a radiación ultravioleta A |
|
2. Atópico |
|
Vinculado a una constitución atópica multifactorial |
|
3. Otros |
|
3.1. Numular – Multifactorial |
|
3.2. Dishidrosis y eczema dishidrótico – Multifactorial |
|
3.3. Microbiano – Reacción inflamatoria (ide) frente a bacterias, hongos o parásitos |
|
3.4. De estasis (varicoso) – Multifactorial |
|
3.5. Nutricionales o metabólicos – Déficit nutricional |
|
3.6. Asteatótico (craquelé) – Disminución de los lípidos de superficie |
|
3.7. Diseminación secundaria de un eczema o autoeczematización – Multifactorial |
|
3.8. Seborreico† – Reacción inflamatoria frente a Pityrosporum |
*El eczema irritativo, si bien se denomina comúnmente «eczema», no sigue la secuencia clínico-patológica típica descrita anteriormente. † El eczema/dermatitis seborreica se tiende a clasificar actualmente como una entidad eritemato-descamativa vinculada a las «pitirosporosis».
Bases fisiopatogénicas del eczema
Si bien el eczema puede ser considerado como un síndrome cutáneo que es expresión de diferentes entidades y que cursa con un patrón clínico-patológico que le es propio y peculiar, los distintos tipos de eczema responden a etiologías distintas y habitualmente tienen un carácter multifactorial. Aunque una placa de eczema de contacto alérgico pueda ser indistinguible de una placa de eczema atópico, es evidente que se trata de enfermedades distintas para cuyo diagnóstico entra en consideración la localización, el curso y el agente responsable. El agente etiológico condiciona la fisiopatogenia del eczema y traduce por consiguiente un comportamiento específico desde el punto de vista molecular de los agentes implicados en la respuesta inflamatoria. Aunque anatomopatológicamente el eczema de contacto alérgico puede ser idéntico a un eczema atópico, el patrón inflamatorio y mecanismo inmunitario implicado es distinto tanto desde el punto de vista celular como molecular.
Eczema de contacto irritativo
Algunos autores excluirían de la clasificación clásica de eczema la dermatitis de contacto irritativa alegando que clínicamente la dermatitis de contacto irritativa se expresa de forma extremadamente variable, mostrando desde quemaduras a cuadros cutáneos de eczema indistinguibles del eczema de contacto alérgico agudo y crónico. Tras la exposición a una sustancia irritante cualquier sujeto puede reaccionar mostrando un eczema irritativo, se trata de un fenómeno vinculado a la naturaleza intrínseca del compuesto químico y es dependiente de la dosis. Inicialmente, se produce un daño epidérmico que provoca una destrucción de la función barrera cutánea y posteriormente se produce una activación inespecífica de la respuesta inmunitaria innata y la liberación de citocinas proinflamatorias. Ello amplifica la reacción inflamatoria mediante la liberación de quimiocinas que provocan vasodilatación e infiltración celular (p. ej., linfocitos, eosinófilos, macrófagos, neutrófilos y linfocitos T) en la epidermis y la dermis. Como consecuencia de la irritación se daña la epidermis, objetivándose espongiosis, microvesiculación, eritema, induración y edema. La expresión clínica es muy variable y frecuentemente indistinguible del eczema de contacto alérgico.
Eczema de contacto alérgico
El eczema de contacto alérgico puede mostrar todas las características del eczema de contacto irritativo, pero de forma acelerada y aumentada debido a la implicación de linfocitos T memoria reactivos frente a alérgenos. La liberación de citocinas proinflamatorias localmente, como el interferón gamma (IFN-γ), la interleucina (IL) 4 y la IL-17, amplifica la reactividad inflamatoria. Sin embargo, no todos los individuos somos capaces de desarrollar una sensibilización por contacto frente a moléculas de bajo peso molecular o bien proteínas por medio de mecanismos de hipersensibilidad retardada o inmediata. La sensibilización por contacto es personal y no es dependiente de la dosis. La sensibilización por contacto propia del eczema de contacto alérgico es el modelo más clásico de hipersensibilidad retardada de tipo IV. No obstante, los alérgenos de contacto también pueden desarrollar eczema por mecanismos de hipersensibilidad inmediata, por ejemplo, síndrome de la urticaria de contacto. Los alérgenos de contacto cuando penetran en la piel (haptenos, prehaptenos y prohaptenos) son captados por los distintos componentes cutáneos, adquiriendo capacidad antigénica. La mayoría de los alérgenos de contacto pueden formar complejos covalentes hapteno-complejos transportadores espontáneamente, sin embargo, algunos precisan una activación. Los alérgenos de contacto que precisan ser activados fuera del cuerpo, por ejemplo, por radiación ultravioleta o por el oxígeno, se denominan prehaptenos. Los alérgenos que dependen de una activación dentro del cuerpo se denominan prohaptenos. El prohapteno más clásico es la p-fenilendiamina que precisa oxidarse por una N-acetiltransferasa. Los alérgenos de contacto son procesados por las células epidérmicas presentadoras de antígenos, principalmente las células de Langerhans. Estas células presentadoras de antígeno migran a los ganglios linfáticos aferentes regionales asentándose en las áreas paracorticales dando lugar al desarrollo clonal de linfocitos T memoria. En los individuos no sensibilizados la frecuencia de linfocitos T con cierta especificidad es inferior a uno por millón. En la zona paracortical existen las condiciones óptimas para que el alérgeno en las zonas interdigitadas localicen células T vírgenes (naïve) que reconozcan específicamente el alérgeno unido al sistema mayor de histocompatibilidad de la célula de Langerhans. La morfología dendrítica de las células presentadoras de antígeno facilitan los múltiples contactos llevando a la activación de linfocitos T específicos de alérgeno. La proliferación específica de linfocitos T en los ganglios de drenaje se apoya en la IL-1, liberada por las células presentadoras de alérgeno. Los linfocitos T activados producen algunos factores de crecimiento, incluida la IL-2. Los linfocitos T memoria son posteriormente liberados por vía eferente linfática hacia la sangre e inician una recirculación constante. La cantidad de células T memoria específicas en la sangre pueden aumentar siendo una por cada mil. Estas células muestran receptores moleculares que facilitan su migración tisular, en concreto el antígeno cutáneo linfocitario, que facilita su epidermotropismo. En ausencia de contacto con el alérgeno, su frecuencia disminuye gradualmente en las siguientes semanas y meses, pero no desaparece por completo. Una vez sensibilizado el sujeto se inicia la fase efectora, que se manifiesta cuando el individuo se reexpone al alérgeno frente al que se ha sensibilizado. La respuesta efectora es capaz de reproducir el eczema en áreas de exposición al alérgeno de contacto que no son necesariamente la zona cutánea por medio de la cual se adquirió la sensibilización. La totalidad del tegumento cutáneo es capaz de desarrollar eczema que depende no solo del incremento de la frecuencia de células T específicas, y de su capacidad migratoria alterada, sino de su bajo umbral de activación. Así, en la piel las células presentadoras de antígeno y las células T específicas conjuntamente dan lugar a la activación local de citocinas y liberación de quimiocinas. La liberación de estos mediadores, muchos de los cuales tienen una acción proinflamatoria, favorece la llegada de más células inflamatorias amplificando la liberación local de mediadores. Ello lleva al desarrollo de una reacción eczematosa que alcanza su máximo entre las 18 y 72 horas. La exposición repetida al alérgeno de contacto lleva a la perpetuación de la reacción eczematosa. El conocimiento de la fisiopatogenia del eczema de contacto alérgico sustenta la utilidad de la prueba de provocación cutánea diagnóstica, la prueba del parche o prueba epicutánea.
Eczema/dermatitis atópica
En la etiopatogenia del eczema o dermatitis atópica participan fundamentalmente tres factores: la predisposición genética individual, la disfunción de la barrera cutánea y defectos en la inmunidad innata y adaptativa. La alteración de la barrera cutánea y las alteraciones en el sistema inmunitario son los trastornos principales en el desarrollo de la dermatitis atópica, pero no se conoce bien el orden de esta relación9-11.
El gen de la filagrina, mutado en un 10-30% de los pacientes con dermatitis atópica, se ha implicado en la diferenciación epidérmica y es uno de los factores causales mejor conocidos de la disfunción de la barrera cutánea en los pacientes atópicos. El déficit de filagrina produce una disminución de la hidratación del estrato córneo y una alcalinización del pH normal de la piel que facilitará la colonización por microorganismos, la penetración de alérgenos y liberación de citocinas proinflamatorias, contribuyendo a la inflamación de la piel. La piel de los pacientes atópicos también presenta anomalías en la composición de los lípidos (ceramidas) y de las proteínas de unión fuertes (claudinas y ocludinas), lo que lleva a un aumento de pérdida transepidérmica de agua y contribuye a la alteración de la barrera cutánea.
Por otro lado, en las lesiones agudas de eczema o dermatitis atópica se caracteriza por una inflamación constituida principalmente por linfocitos T con un predominio de respuestas de tipo adyuvante 2. Este hecho conlleva que citocinas inducidas por los linfocitos T adyuvantes (helper), Th2, como IL-4, IL-5, IL-13 e IL-31 son responsables de la reacción inflamatoria. Estas citocinas van a producir una alteración de la barrera cutánea por varios mecanismos: a) disminución de los péptidos antimicrobianos, b) disminución de la diferenciación epidérmica, c) alteración del metabolismo lipídico, d) disminución de la expresión de filagrina, loricrina e involucrina, y e) aumento de degradación de los corneodesmosomas.
La disminución de los péptidos antimicrobianos (catelicidina y beta-defensinas) lleva a una alteración en la inmunidad innata y una menor respuesta frente a los microorganismos. Esta pérdida de biodiversidad de microorganismos contribuye a un mayor porcentaje de infecciones cutáneas en estos pacientes (tanto bacterianas [Staphylococcus aureus], como fúngicas y víricas). Además, los péptidos antimicrobianos pueden inducir la producción de diferentes citocinas proinflamatorias por parte de los queratinocitos: IL-25, IL-33 y linfopoyetina estromal tímica. Estas van a actuar sobre linfocitos innatos de tipo 2 produciendo citocinas Th2 como IL-4, IL-5 e IL-13.
Simultáneamente, la disfunción de la barrera cutánea va a permitir la penetración de alérgenos y microorganismos, los cuales serán capturados y procesados por células presentadoras de antígeno profesionales (células de Langerhans) y a continuación migrarán hacia los ganglios linfáticos más cercanos donde van a presentar los antígenos a los linfocitos T vírgenes (naïve) CD4+. Estos linfocitos T vírgenes (naïve) se van a activar y diferenciar hacia células Th2 en procesos que dependen de la IL-4. A continuación, los linfocitos Th2 recién generados viajan a través de la sangre y la linfa nuevamente hasta la piel, donde infiltran de manera masiva tanto la dermis como la epidermis, generando una gran inflamación.
En pacientes atópicos se ha observado un aumento de la densidad de fibras nerviosas de la epidermis y un incremento de mediadores del picor como la IL-31, así como una sensibilización central aumentada al picor. Estos cambios, junto con la inflamación persistente de la piel, producen un picor que puede llegar a ser muy intenso y conducen al rascado continuo de las lesiones y a la cronificación/liquenificación del eczema.
En esta fase tardía, el infiltrado inflamatorio se vuelve más complejo con aparición, además de las células Th2, de otras células Th1, Th17, Th22 y Th9, que van a producir nuevas citocinas (p. ej., IL-22, IL-17, IL-1, IL-6, IFN-γ e IL-9).
En resumen, la piel del paciente con dermatitis atópica es una piel altamente inflamada de forma constante debido sobre todo a respuestas de Th2 mediada por citocinas como IL-4 e IL-13. Estos pacientes tienen una barrera cutánea permanentemente alterada y una inflamación cutánea crónica que se amplifica en el tiempo y produce picor, que es intenso, persistente y uno de los síntomas más difíciles de tratar. Debido a este picor, a veces incoercible, los pacientes atópicos entran en un círculo vicioso de picor-rascado que es difícil de romper y que conduce a la liquenificación de la piel y a la fase más crónica de la enfermedad. En esta última fase la inflamación ya no es de forma exclusiva por células Th2, sino que hay otras células implicadas como Th1, Th17 o Th22 que van a contribuir a perpetuar la inflamación y cronificar la enfermedad.
Dermatitis seborreica, eczema vs. pitirosporosis
El eczema/dermatitis seborreica se clasifica tradicionalmente como un tipo de eczema si bien se incluye también en el diagnóstico diferencial de las enfermedades eritemato-descamativas cutáneas. Existe controversia en el momento de considerar la dermatitis seborreica como un tipo de eczema. De hecho, la dermatitis seborreica muestra una clínica de eritema descamativo graso. Se afecta la cara, el cuero cabelludo y/o el área medioesternal y no es pruriginoso. Se considera que los primeros brotes de dermatitis seborreica de la primera infancia ocasionalmente pueden ser la primera manifestación de una dermatitis atópica. Actualmente se tiende a clasificar el eczema/dermatitis seborreica como una pitirosporosis. Esta afectación banal pero recurrente estaría ocasionada por la flora micótica del género del Pityrosporum, saprofito de la piel humana. El Pityrosporum ovale se localiza preferentemente en la piel grasa y puede representar, en el cuero cabelludo, el 82% de la microflora. Esta teoría etiopatogénica se sustenta en distintos argumentos. Existe una concordancia topográfica de las lesiones y aquellas regiones del cuerpo en las que la densidad de levaduras del género Pityrosporum es mayor. Se observa un aumento de la proporción de estas levaduras respecto a la microflora total en la pitiriasis capitis y en la dermatitis seborreica. Los extractos de Pityrosporum tienen propiedades inmunogénicas y quimiotácticas. Se observan anticuerpos anti-Pityrosporum en los casos graves, habiéndose objetivado pruebas epicutáneas con Pityrosporum positivas. La dermatitis seborreica mejora con el tratamiento antifúngico tópico y sistémico.
Algunos aspectos que pueden ser contradictorios o apoyar una etiopatogenia mixta han de tenerse en cuenta, como el hecho de que también se obtiene una mejoría clínica con tratamientos que no están destinados a reducir la flora pitirospórica como agente causal, por ejemplo, la isotretinoína, y además se sabe que los imidazólicos tópicos tienen una actividad antiinflamatoria, por ejemplo, modulando los leucotrienos, entre otros mecanismos.
El cuadro histológico de la dermatitis seborreica no es diagnóstico. Podría decirse que se encontraría entre la psoriasis y eczema/dermatitis crónica. La capa córnea muestra áreas focales de paraqueratosis ocasionalmente con neutrófilos picnóticos parecidos a los microabscesos de Munro propios de la psoriasis. La epidermis muestra una acantosis moderada, con elongación de la rete ridges o crestas, y una espongiosis leve o moderada. Se puede observar exocitosis de células mononucleares en las áreas de espongiosis. La dermis muestra un infiltrado crónico moderado. La principal diferencia entre la psoriasis y la dermatitis seborreica es la presencia de espongiosis en el eczema seborreico
Principios básicos del tratamiento del síndrome eczema
El tratamiento del eczema es el tratamiento de su causa siempre que sea posible. La causa del eczema a menudo no es investigada y el recurso más frecuente es adoptar un tratamiento sintomático. Esto es un error. Cuando se identifica la causa es posible diseñar un tratamiento específico que ha de ser simultáneo al tratamiento sintomático. Dado que el eczema es una reacción inflamatoria, es lógico que sea tratado con antiinflamatorios. Desde que en 1959 estuvieron a disposición de la dermatología los corticosteroides tópicos para el tratamiento de la psoriasis, su empleo en otras enfermedades inflamatorias cutáneas como el eczema ha sido la norma y la primera elección terapéutica. Los corticosteroides tópicos se constituyeron en una revolución terapéutica. No obstante, su empleo precisa una estrategia compleja y evolutiva. No es válida la prescripción de cualquier tipo de corticosteroide. La estrategia terapéutica debe tener en cuenta la localización, el tipo y la causa del eczema. En su defecto, la curación con un tratamiento sintomático tiene el riesgo de rebrote al interrumpir el tratamiento antiinflamatorio. El tratamiento requiere ser adaptado regularmente en función del desarrollo cronológico de la fase de la reacción inflamatoria (aguda o crónica), del proceso de reparación, de la aceptabilidad del tratamiento y de las condiciones socioprofesionales del paciente.
El tratamiento del eczema agudo que se caracteriza por la exudación serosa tradicionalmente es abordado «secándolo». Ello implica no utilizar productos grasos oclusivos. La actitud clásica es prescribir, por ejemplo, lociones acuosas antisépticas con un efecto antiinflamatorio demostrado (hexamidina, clorhexidina, nitrato de plata 0,5% o permanganato potásico 1/20.000). Se aplican mediante compresas húmedas. También es útil el empleo de una «pasta al agua» que tiene efectos absorbentes y astringentes, contribuyendo a proteger la epidermis erosionada. Si se emplean corticosteroides tópicos en esta fase se recomiendan cremas hidrófilas una vez al día tras la loción antiséptica. Esta fase de tratamiento suele durar entre 5 y 10 días. Conviene respetar la reparación fisiológica cutánea que sigue a la fase inflamatoria aguda y que da lugar a la recuperación de la función barrera. Puede seguir a la aplicación de una loción antiséptica y corticosteroides tópicos el empleo una base neutra emoliente hasta la completa restauración de la piel.
El abordaje del eczema crónico tiene como objetivo la reducción de la reacción inflamatoria crónica y la reducción de la hiperplasia epidérmica. Ello implica un tratamiento inicial empleando corticosteroides potentes durante más tiempo. El tratamiento de ataque puede ser idéntico al del eczema agudo, pero con un excipiente de corticosteroide más graso. Ello no es un requerimiento absoluto si el corticosteroide tópico empleado es muy potente, pudiendo emplear una crema. Se recomienda disminuir la aplicación del corticosteroide paulatinamente.
Algunas consideraciones han de ser tenidas en cuenta en determinadas situaciones. Por ejemplo, en relación con la localización del eczema. La cara, los genitales y la piel de los pliegues (sobre todo en la infancia) requieren un uso prudente de los corticosteroides tópicos. En estas localizaciones de piel más fina o sensible, debemos elegir corticosteroides de baja potencia y tener en cuenta otros principios activos como los inhibidores de la calcineurina tópicos. Por el contrario, en las palmas y las plantas la penetración de muchos preparados tópicos es mediocre y por ello muchas veces se deben utilizar en oclusión para mejorar su absorción.
Cuando el eczema es muy extenso y la superficie que tratar es de más del 30% de la superficie corporal, se deben considerar los efectos sistémicos.
La mayoría de los eczemas son finalmente colonizados por las bacterias. En caso de que las lociones antisépticas sean insuficientes y para evitar la sobreinfección bacteriana muchos dermatólogos son partidarios de emplear simultáneamente antibióticos tópicos. No se trata de una práctica generalizada, salvo para la dermatitis atópica. Hemos de tener siempre en cuenta el riesgo de sensibilización de contacto frente preparados tópicos cuando el eczema es de tipo microbiano.
En otras ocasiones el eczema no responde a los tratamientos, lo que puede llevar a errores terapéuticos en cadena. En estas situación se tendrían que tener en cuenta algunos aspectos. Quizá el corticosteroide empleado no es lo suficientemente potente, o quizá el paciente haya desarrollado una hipersensibilidad a alguno de los tratamientos (antiséptico, biocida o al propio esteroide). Entonces se ha de modificar el conjunto del tratamiento interrumpiéndolo durante unos días y seguir empleando suero fisiológico u otra loción antiséptica. Quizá la ausencia de respuesta es debida a una sobreinfección, en cuyo caso se recomienda identificar el germen predominante y escoger un tratamiento adecuado a administrar por vía tópica o sistémica. Quizá la ausencia de respuesta es debida al carácter particularmente rebelde del eczema. Conviene comprobar que no exista una exposición permanente al agente causal del eczema, como puede ocurrir en los eczemas crónicos a metales por implantes de prótesis. Se requieren medidas de evitación del agente responsable y el empleo en su caso de tratamientos más complejos como la fototerapia o el tratamiento sistémico.
Los principales tratamientos sistémicos serán convenientemente repasados en un capítulo concreto, si bien lo más empleado son los corticosteroides, antibióticos, antihistamínicos, inmunosupresores/inmunomoduladores (metotrexato o ciclosporina A) o retinoides (acitretina, alitretinoína) (Fig. 5).
ConclusionesEl eczema es un síndrome frecuente y forma parte del decálogo esencial de las enfermedades cutáneas inflamatorias. Esta entidad clínico-patológica se puede clasificar de acuerdo con su evolución, localización y etiología, de forma peculiar orientando el diagnóstico hacia distintas enfermedades cutáneas que tienen un abordaje diagnóstico y terapéutico específico y en ocasiones muy sofisticado. El síndrome eczema/dermatitis, independientemente de su tipo y etiología, tiene una carga de enfermedad importante, afecta a la calidad de vida de los pacientes y con implicaciones laborales reconocidas. La repercusión laboral puede ser directamente causal en caso que el agente responsable del eczema corresponda a una sustancia manipulada durante el trabajo (eczema de contacto irritativo o alérgico) o bien porque la extensión de la afectación cutánea impide desarrollar una vida normal (eczema/dermatitis atópica). En este capítulo se han revisado los aspectos más generales del síndrome eczema. En sucesivos capítulos de este libro se abordan los distintos aspectos del síndrome eczema en profundidad. |

Dra. Laia Curto Barredo
Servicio de Dermatología. Hospital del Mar. Parc de Salut
Mar. Universidad Autónoma de Barcelona

Dra. Ana M. Giménez Arnau
Servicio de Dermatología. Hospital del Mar. Parc de Salut
Mar. Universidad Autónoma de Barcelona
Temas relacionados:
#Inflamación tipo 2 #Alergología #Dermatología
Actualidad Científica

Referencias
- Sezary A. En: Darier J, Sabourad R, Gougerot H, Milian G, editores. Nouvelle pratique dermatologique. Tome V. París: Masson; 1936.
- Smith SM, Nedorost ST. “Dermatitis” defined. Dermatitis. 2010;21(5):248-50.
- Rustenmeyer T, van Hoogstraten IMW, von Blomberg BME, Gibbs S, Scheper RJ. Mechanisms of irritant and allergic contact dermatitis. En: Duus Johansen J, Frosch PG, Lepoittevin JP, editores. Contact Dermatitis, Fifth edition. Berlín, Heidelberg: Springer-Verlag; 2011. p. 43.
- Ring J. Atopy: Condition, disease, or syndrome? En: Ring J, Przybilla B, Ruzicka T. Handbook of atopic eczema. 2nd. Ed. Berlín, Heidelberg: Springer-Verlag; 2006. p. 7.
- Schäfer T. Epidemiology of atopic eczema. En: Ring J, Przybilla B, Ruzicka T. Handbook of atopic eczema. 2nd. Ed. Berlín, Heidelberg: Springer-Verlag; 2006. p. 21.
- Schäfer T, Vieluf D, Behrendt H, Krämer U, Ring J. Atopic eczema and other manifestations of atopy: results of a study in East and West Germany. Allergy. 1996;51:532-
- Wollenberg A, Barbarot S, Bieber T, Christen-Zaech S, Deleuran M, Fink-Wagner A, et al. Consensus-based European guidelines for treatment of atopic eczema (atopic dermatitis) in adults and children: part I. J Eur Acad Dermatol Venereol. 2018;32(5):657-68.
- Saurat JH. Eczémas et dermatoses spongiformes. En: Saurat JH, Grosshans E, Laugier P, Lachapelle JM, editores. Dermatologie et Vénéréologie. 2 Edition. Masson; 1991. pp. 30-31.
- Rerknimitr P, Otsuka A, Nakashima C, Kabashima K. The etiopathogenesis of atopic dermatitis: barrier disruption, immunological derangement, and pruritus. Inflamm Regen. 2017;37:14.
- Otsuka A, Nomura T, Rerknimitr P, Seidel JA, Honda T, Kabashima K. The interplay between genetic and environmental factors in the pathogenesis of atopic dermatitis. Immunol Rev. 2017;278(1):246-62.
- Palomares O, Akdis M, Martín-Fontecha M, Akdis CA. Mechanisms of immune regulation in allergic diseases: the role of regulatory T and B cells. Immunol Rev. 2017;278(1):219-36

Realice el Test de Control de dermatitis atópica (ADCT)
La dermatitis atópica, un tipo de eccema, puede estar afectando la vida de su paciente en más formas de las que cree.
El ADCT da una medida de qué tan controlado está el eczema. Responda estas 6 preguntas simples con su paciente para encontrar la puntuación ADCT. Indicará el curso de acción adecuado.
Encuentre la puntuación de su pacienteMAT-ES-2102158 V1 Junio 2021